
Group 1 軽度リスク疾患 妊産婦死亡率<1%
・心房中隔欠損
・心室中隔欠損
・動脈間開存
・肺動脈/三尖弁疾患
・Fallot四徴(修復術後)
・生体弁置換術後
・僧帽弁狭窄(NYHA ClassⅠ~Ⅱ)
Group 2 中等度リスク疾患 妊産婦死亡率5~15%
2A
・僧帽弁狭窄(NYHA ClassⅢ~Ⅳ)
・高度大動脈弁狭窄
・大動脈縮窄(弁合併症のない場合)
・Fallot四徴(未修復術)
・心筋梗塞の既往
・Marfan 症候群(大動脈拡張軽度)
2B
・心房細動を合併した僧帽弁狭窄
・人工弁
Group 3 高度リスク疾患 妊産婦死亡率25~50%
・肺高血圧
・大動脈縮窄(弁合併症あり)
・Marfan症候群(大動脈拡張中等度以上)
・心房中隔欠損
・心室中隔欠損
・動脈間開存
・肺動脈/三尖弁疾患
・Fallot四徴(修復術後)
・生体弁置換術後
・僧帽弁狭窄(NYHA ClassⅠ~Ⅱ)
Group 2 中等度リスク疾患 妊産婦死亡率5~15%
2A
・僧帽弁狭窄(NYHA ClassⅢ~Ⅳ)
・高度大動脈弁狭窄
・大動脈縮窄(弁合併症のない場合)
・Fallot四徴(未修復術)
・心筋梗塞の既往
・Marfan 症候群(大動脈拡張軽度)
2B
・心房細動を合併した僧帽弁狭窄
・人工弁
Group 3 高度リスク疾患 妊産婦死亡率25~50%
・肺高血圧
・大動脈縮窄(弁合併症あり)
・Marfan症候群(大動脈拡張中等度以上)
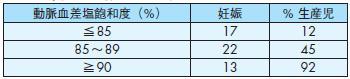
動脈血差塩飽和度(%) 妊娠% 生産児
≦85 17 12
85~89 22 45
≧90 13 92
≦85 17 12
85~89 22 45
≧90 13 92
高度リスク疾患
・ 高度大動脈弁狭窄(平均圧較差>40mmHg,弁口面積<0.72cm2)
・高度大動脈縮窄,特に大動脈合併症を伴う場合
・高度僧帽弁狭窄
・体心室機能低下
・機械弁手術後
・肺高血圧
・Marfan症候群
・チアノーゼ性心疾患
妊娠を避けた方が良いと考えられる患者
・Eisenmenger 症候群
・Marfan症候群で大動脈拡張
・高度大動脈弁狭窄/大動脈縮窄
・体心室駆出率<35%
・ 高度大動脈弁狭窄(平均圧較差>40mmHg,弁口面積<0.72cm2)
・高度大動脈縮窄,特に大動脈合併症を伴う場合
・高度僧帽弁狭窄
・体心室機能低下
・機械弁手術後
・肺高血圧
・Marfan症候群
・チアノーゼ性心疾患
妊娠を避けた方が良いと考えられる患者
・Eisenmenger 症候群
・Marfan症候群で大動脈拡張
・高度大動脈弁狭窄/大動脈縮窄
・体心室駆出率<35%
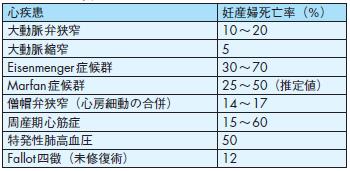
心疾患妊産婦死亡率(%)
大動脈弁狭窄10~20
大動脈縮窄5
Eisenmenger 症候群30~70
Marfan症候群25~50(推定値)
僧帽弁狭窄(心房細動の合併) 14~17
周産期心筋症15~60
特発性肺高血圧50
Fallot四徴(未修復術) 12
大動脈弁狭窄10~20
大動脈縮窄5
Eisenmenger 症候群30~70
Marfan症候群25~50(推定値)
僧帽弁狭窄(心房細動の合併) 14~17
周産期心筋症15~60
特発性肺高血圧50
Fallot四徴(未修復術) 12
●妊娠中の心臓合併症の既往(心不全,一過性虚血あるいは妊娠前の脳血栓)
●妊娠前のNYHA class Ⅲ~Ⅳあるいはチアノーゼ
●左心閉要塞病変(僧帽弁口面積<2cm2,大動脈弁口面積<1.5cm2あるいは心エコー法での最大左室流出路圧較差>30mmHg)
●体心室収縮期心機能低下(駆出率<40%)
●妊娠前のNYHA class Ⅲ~Ⅳあるいはチアノーゼ
●左心閉要塞病変(僧帽弁口面積<2cm2,大動脈弁口面積<1.5cm2あるいは心エコー法での最大左室流出路圧較差>30mmHg)
●体心室収縮期心機能低下(駆出率<40%)
1 妊娠を避けることが望ましい疾患・病態
①母体の予後規定因子
妊娠・分娩に伴う容量負荷,血管の脆弱性や凝固亢進等による原疾患への影響が問題となる.多変量解析にて明らかとなった心疾患母体の心事故
(肺水腫,持続性頻脈性不整脈,治療を要する徐脈,脳梗塞,心停止,心原性死亡)を発症する4項目のリスク因子(表33)について,それぞれを1点とし
て点数化すると,心事故の発生は0点で5%,1点で27%,2点以上で75%との報告がある485).また,上記に加えて,重度の肺動脈弁逆流や肺循環心
室の機能低下,喫煙が母体リスク因子であるとする報告もある486).
American College of Obstetrics and Gynecology(ACOG)は,母体死亡率をもとに各心血管疾患の危険度をクラス分類している487)(表34).またリ
スクの高い疾患についての母体死亡率も報告されている488)(表35).
Eisenmenger症候群の妊娠出産の予後は不良であり,1970年代は母体死亡率が52%と高率であった489).また,22患者39妊娠で,15例が人工妊娠
中絶,14例が自然流産で,30%が帝王切開後に死亡したとの報告がある111).Eisenmenger症候群の母体死亡は40%との報告もある490).1978年から
1996年の報告の集計では,27例の妊娠で母体死亡が36%であった491).近年,新しい肺高血圧治療薬を用いた妊娠管理もされているが492),493),母体
予後は不良である.
チアノーゼ性心疾患の予後も不良で,23妊娠のうち13妊娠が心機能低下し,うち7妊娠は心不全を発症との報告がある494).チアノーゼ性心疾患44患
者96妊娠で,死亡1例(感染性心内膜炎),心合併症14例,心不全8例とも報告されている495).
Marfan症候群で大動脈径が40mm以上の大動脈拡張や僧帽弁逆流がある場合は,妊娠中のリスクが高い496),497).
ヨーロッパ心臓病学会のGrown Up Congenital Heart Disease(GUCH)ガイドラインでは,妊娠ハイリスク群および妊娠を避けることが望ましい疾患群
を表36のように示している498).
②胎児の予後規定因子
心機能低下例の妊娠では, 胎児合併症が多いが,NYHA機能分類Ⅳでは胎児死亡率が30%とされている499).母体の高度チアノーゼは流早産と胎
児死亡を引き起こしやすい500).母体のヘマトクリット値65%以上では妊娠の継続は難しい500).母体の動脈血酸素飽和度が86~ 90%では児の生存率
は50%以下,85%以下では12%とされている495)(表37).
チアノーゼ性心疾患の妊娠の分析では,自然流産51%,死産6%,早産16%,正期産27%と高率に胎児合併症を認めた495).また,別の検討では,
14%が死産,36% が子宮内胎児発育不全(IUGR; intrauterin growth restriction)と同様の傾向である501).早産率は17%(自然早産59%),子宮内胎
児発育不全は3.6%とする報告もある.
早産・子宮内胎児発育不全・新生児死亡をあわせた新生児合併症の解析では,NYHA機能分類>Ⅱまたはチアノーゼと左室閉塞性病変が有意な危
険因子であった485).また,NYHA機能分類Ⅰ,Ⅱの心疾患患者(先天性心疾患:72%)で,子宮内胎児発育不全は20%であった502).さらに,心疾患患
者(NYHA lassⅠ~Ⅱ:175人NYHA機能分類Ⅲ ~ Ⅳ:32人, 先天性心疾患11.5%)での早産率25%,子宮内胎児発育不全18%で,早産率と低出生
体重児はNYHA機能分類Ⅲ~Ⅳで有意に多いと報告された503).重症心疾患の妊娠は,子宮内発育遅延,早産や低出生体重児の比率が高い.
Eisenmenger症候群は児の予後も不良で,早産率53~100%,新生児生存率75~ 92%とされている111),490),491).
③ 妊娠が母児にとって危険で,妊娠中絶,妊娠中の厳重な管理,あるいは妊娠前に修復術の施行を考慮することが望ましい疾患
(1)NYHA機能分類Ⅲ以上
(2)未修復術のチアノーゼ性心疾患
(3)狭心症発作歴
(4) 中等度以上の左室流出路流入路狭窄(僧帽弁,大動脈弁,大動脈)
(5)心機能低下(ejection fraction< 40%)
(6)Eisenmenger症候群
(7)大動脈径が40mm以上のMarfan症候群
(8)機械弁
(9)Fontan術後
これらの疾患群では専門医と協力し,患者へ十分な説明をした上で方針を決定する必要がある.
NYHA機能分類Ⅰ~Ⅱの母体死亡率はほぼ0%だが,心合併症を認めることがあり,妊娠出産には注意が必要で,患者への十分な説明が必要であ
る.
表33 心疾患患者において妊娠中に心臓合併症を発症するリスク因子
表34 心疾患別にみた妊産婦死亡率
表35 妊産婦の高度リスク心疾患
表36 成人先天性心疾患の診療専門施設によるガイドライン
表37 母体動脈血酸素飽和度と生産児出生率




成人先天性心疾患診療ガイドライン(2011年改訂版)
Guidelines for Management of Congenital Heart Diseases in Adults(JCS 2011)
Guidelines for Management of Congenital Heart Diseases in Adults(JCS 2011)